Merhabalar,
Bugünkü yazımızda ESC’nin (Avrupa Kardiyoloji Cemiyeti) acil hekimlerini yakından ilgilendiren NSTEMI (ST segment yükselmesi olmayan miyokardiyal infarktüs) kılavuzundaki yenilikleri sizlerle paylaşacağız. Akut yönetim sonrası idame tedavi, yaşam tarzı önerileri ve geç komplikasyon yönetimi gibi konular yazıya dahil edilmemiştir.
iyi okumalar dilerim
NSTEMI ESC 2020 kılavuzunun tamamına buradan ulaşabilirsiniz.
GENİŞ ÖZET
- NSE-AKS hastalarında miyokard düzeyindeki patoloji, troponin salınması ile ölçülebilen kardiyomiyosit nekrozu, veya daha seyrek olarak hücre hasarı olmaksızın miyokardiyal iskemidir (anstabil anjina). Genel olarak, anstabil anjinalı kişilerde ölüm riski belirgin olarak daha düşüktür ve agresif farmakolojik ve girişimsel yaklaşımdan daha az fayda görürler.
- Benzer maliyetle daha yüksek tanısal doğruluk sağladıklarından, daha düşük duyarlılıklı kitlere nazaran, yüksek duyarlılıklı troponin (hs-Tn) kitleri ile ölçüm önerilir. Miyokard infarktı dışında birçok kardiyak patoloji de kardiyomiyozit hasarına neden olarak kardiyak troponin (cTn) artışıyla sonuçlanır.
- Diğer biyomarkerlar, bazı klinik durumlarda yüksek duyarlılıklı olmayan kardiyak troponin T ve I (non-hs-cTn T/I) ile kombine olarak kullanılarak klinik uygunluk yakalanabilir. MI sonrası CK-MB daha hızlı bir düşüş gösterir ve erken re-infarktın saptanmasında ek fayda sağlayabilir. MI’ın erken dışlanmasında ek biyomarker olarak copeptinlerin rutin kullanımları, hs-cTn kitlerinin mevcut olmadığı, çok nadir durumlarda önerilir.
- Başvuru anında MI tespitinde daha yüksek duyarlılık ve tanısal doğruluğa sahip olmalarından ötürü, hs-cTn kitlerinin kullanımı ile ikinci cTn çalışılma süre aralığı kısaltılabilir. 0 saat/1 saat (en iyi seçenek) veya 0 saat/2 saat (en iyi ikinci seçenek) algoritmalarının kullanılması önerilir. Klinik ve EKG buluguları ile birlikte değerlendirildiğinde, 0 saat/1 saat ve 0 saat/2 saat algoritmaları erken taburculuk ve ayaktan tedavi hastalarının saptanmasına olanak verir.
- Hs-cTn konsantrasyonun belirgin olarak etkileyen 4 değişken yaş (sağlıklı genç ve sağlıklı yaşlılarda %300’e varan değişkenlik), böbrek yetmezliği (çok yüksek ve çok düşük GFR’li hastalarda %300’e varan değişkenlik), göğüs ağrısı başlangıcı (>%300) ve cinsiyetir (yaklaşık %40).
- İlk cTn düzeyleri kısa ve uzun dönem mortalite için prognostik bilgi verir. Hs-cTn düzeyleri ne kadar yüksekse ölüm riski de o kadar fazladır. NSTE-AKS’li hastalarda, prognozu etkileyeceğinden ve GRACE risk skorunun bileşenlerinden olduğundan dolayı serum kreatinin ve eGFR düzeyleri de bakılmalıdır. Ek olarak, natriüretik peptidler de değişen düzeyde prognostik bilgi sağlayabilir.
- Yüksek Kanama Riski için Akademik Araştırma Birliği (ARC-HBR) yaklaşımı, ikili antiplatelet tedavi (DAPT) süresi ve yoğunluğu ile ilgili klinik çalışmalardan çıkartılmış olan yüksek kanama riskli hastalar üzerinde yapılmış en yakın zamanlı çalışmaları kapsayarak kanama riski değerlendirmesi için pragmatik bir yaklaşım sunar. DAPT süresi ile ilgili kılavuz olarak PRECISE-DAPT skoru kullanılabilir. Major kanama için prediktif değeri yüksek olmakla birlikte, hasta sonlanımlarını iyileştirmedeki değeri belirsizdir.
- MI tanısı dışlandıktan sonra dahi klinik değerlendirmede elektif noninvaziv ve invaziv görüntüleme gerekebilir. Düşük ve orta klinik olasılıklı anstabil anjinalarda normal tarama koroner arter hastalığını dışlayacağından, kardiyak bilgisayarlı tomografi anjiografi (CCTA) bir seçenek olabilir. CCTA’nın AKS’yi dışlamada prediktif değeri yüksektir ve AKS için düşük-orta pretest olasılığı olan ve CCTA’sı normal olan hastalarda sonlanımı çok başarılı bir şekilde öngörebilir. Stres kardiyak manyetik rezonans görüntüleme (CMR), stres ekokardiyografi ve nükleer görüntüleme de risk değerlendirmesine bağlı olarak birer seçenek olabilir.
- Hs-cTn düzeyleri, GRACE risk skorunun >140 olması, yeni veya yeni olduğu düşünülen dinamik ST segment değişikliklerinin olduğu NSTEMI’de başvurunun ilk 24 saatinde erken rutin invaziv yaklaşım önerilir. Hemodinamik durum, aritmi, akut kalp yetmezliği veya sebat eden göğüs ağrısına göre anstabil hastalarda ivedilikle invaziv anjiografi önerilir.Diğer tüm klinik prezentasyonlarda noninvaziv test veya klinik risk değerlendirmesine bağlı selektif invaziv yaklaşım uygulanabilir.
- NSTE-AKS Peruktan koroner girişimin (PCI) temel tekniği diğer KAH hastalarındaki invaziv yaklaşım ve revaskülarizasyon tekniklerinden farklılık göstermez. Invaziv yaklaşımın uygulanacağı NSTE-AKS hastalarında PCI olup olmamasından bağımsız olarak tercih edilmesi önerilen yaklaşım radyal erişimdir. NSTE-AKS hastalarında çoklu damar hastalığı sık olduğundan, revaskülarizasyonun zamanlama ve bütünlüğüne tüm stenozların foksiyonel ilişkisi, yaş, hastanın genel durumu, komorbiditeler ve sol ventrikül fonksiyonuna göre karar verilmelidir.
- Obstrüktif olmayan koroner arterli MI (MINOCA), koroner ve koroner olmayan patolojik durumları içerebilen, heterojen bir altta yatan nedenler grubunu bünyesinde barındırır. Konsensus sonucu, myokardit ve Tako-Tsubo sendromu bu tanımdan çıkartılmıştır. Hastaların >%85’inde altta yatan nedeni tespit edebildiğinden, anahtar tanısal araçlardan biri kardiyak MR’dır.
- Spontan koroner arter diseksiyonu (SCAD), vasa vasorum hemorajisi veya intima yırtığına ikincil olarak koroner arter katmanlarının non-aterosklerotik, non-travmatik veya iyatrojenik ayrışmasıdır. Oran AKS’lerde %4’e varabilir. <60 yaş kadınlarda daha sıktır (AKS’lerin %22-35’i). Tanı ve tedavi oryantasyonu için intrakoroner görüntüleme faydalıdır. Medikal tedavisi belirli değildir.
- Koroner anatomisi bilinmeyen ve erken invaziv yönetim planlanan hastalarda, sağladığı fayda bilinmediğinden, P2Y12 reseptör inhibitörleri ile rutin ön tedavi önerilmez.
- Kontrendikasyon yok ise, aspirine ek olarak potent bir P2Y12 reseptör inhibitöründen oluşan ikili antiplateler tedavisi (DAPT), stent tipine bakılmaksızın, 12 ay süresince önerilir. DAPT süresi, ilaçlar değiştirilerek veya azaltılarak, kısaltılabilir (<12 ay), uzatılabilir (>12 ay) veya modifiye edilebilir. Bu kararlar hastanın iskemi ve kanama risklerine, yan etki gelişimine, ilaçlara erişim durumuna göre alınan klinik karara bağlı olarak verilir.
- PCI’ye giden hastaların en az %6-8’inde, uzun dönem oral antikoagülasyon endikedir ve devam etmelidir. Genel olarak, eğer hastalar uygunsa, güvenlik açısından yeni nesil oral antikoagülanlar K vitamini antagonistlerine tercih edilir. İnmeden korunma için önerilen dozda bir yeni nesil oral antikoagülan (NOAC) ve tekli antiplatelet tedavi (tercihen klopidogrel) ile ikili antitrombotik tedavi, 1 haftaya kadar kısa dönem üçlü antitrombotik tedaviyi (NOAC+DAPT) takiben, varsayılan strateji olarak 12 aya kadar önerilir. İskemik riskin kanama riskinden daha ağır bastığı durumlarda üçlü antitrombotik tedavi 1 aya kadar uzatılabilir.
TANIMLAR
Akut koroner sendrom (AKS) klinik görünümü, devam eden iskemi veya şiddetli mitral yetmezlik vb komplikasyonlara bağlı kardiyojenik şok ile kardiyak arrest, elektriksel veya hemodinamik insatabilite ile başvuru anında ağrısız olan hastalara kadar değişir. Bilinen başlıca semptom, ağrı, basınç hissi, gerginlik ve yana olarak tarfilenen akut göğüs rahatsızlığıdır. Hastalarda göğüs ağrısına ek olarak dispne, epigatrik ağrı ve sol kolda ağrı olabilir. Elektrokardiyograma (EKG) göre, iki hasta grubu ayırt edilmelidir:
- Akut göğüs ağrısı ve kalıcı (> 20 dakika) ST-segment yükselmesi olan hastalar. Bu durum ST-segment yükselmeli AKS olarak adlandırılır ve genellikle akut total veya subtotal koroner tıkanıklığı yansıtır. Çoğu hasta sonuçta ST segment yükselmeli miyokard enfarktüsü (STEMI) geliştirecektir. Bu hastalarda tedavinin temel dayanağı, birincil perkütan koroner girişim (PKG) veya zamanında sağlanamıyorsa fibrinolitik tedavi ile anında reperfüzyondur.
- Akut göğüs rahatsızlığı olan ancak kalıcı ST segment yükselmesi olmayan hastaların (ST segment yükselmesiz AKS (NSTE-ACS)) EKG değişiklikleri, geçici ST segment yükselmesi, kalıcı veya geçici ST segment depresyonu, T dalgası inversiyonunu, düz T dalgası ya da sözde-normal T dalgaları veya normal EKG olabilir.
Miyokard enfarktüsünün evrensel tanımı
Akut miyokardiyal enfarktüs (AMI), akut miyokardiyal iskemi ile uyumlu klinik ile birlikte olan kardiyomiyosit nekrozu olarak tanımlanır. AMI tanısını karşılamak için bir kriter kombinasyonu gereklidir, yani bir kardiyak biyobelirteçte, tercihen yüksek duyarlı kardiyak troponin (hs-cTn) T veya I’nin üst referans limitinin 99. persantil değerlerinde artışın ve / veya azalmanın olması ve aşağıdakilerden en az birinin olması:
- Miyokardiyal iskeminin belirtileri.
- Yeni iskemik EKG değişiklikleri.
- EKG’de patolojik Q dalgalarının gelişimi.
- İskemik etiyoloji ile uyumlu canlı miyokardın veya yeni bölgesel duvar hareket anomalisinin görüntüleme kanıtı.
- Anjiyografi veya otopside tespit edilen koroner trombüs.
MI tiplerinin tanımı 2018 ESC STEMI kılavuzundaki ile aynıdır. Detaylı bilgiye https://www.acilci.net/esc-2018-miyokardiyal-infarktus-tanimlari/ adresinden ulaşabilirsiniz.
Kılavuza yeni dahil edilen bölümler
-MINOCA (Non-oklüziv koroner arter MI)
-SCAD (Spontan koroner arter diseksiyonu)
-NSTE-AKS tedavisinde kalite göstergeleri
Yeni/Revize edilmiş konseptler
- Hızlı dahil etme ve dışlama algoritmaları
- Erken invaziv yaklaşım için risk derecelendirmesi
- Yüksek kanama riski tanımı
- Çok yüksek ve yüksek iskemik risk tanımları
Yeni Öneriler
Teşhis/ Tanı
ESC 0 h / 1 h algoritmasına alternatif olarak, yüksek duyarlılıklı Troponin (hs-cTn) testi mevcutsa, ESC 0 h / 2 h algoritması kullanılması önerilir
Teşhis amaçlı olarak, CK, CK-MB, h-FABP veya copeptin gibi ek biyobelirteçlerin rutin olarak ölçülmesi önerilmez.
Risk derecelendirmesi
Prognoz açısından BNP veya NT-proBNP plazma konsantrasyonlarının ölçülmesi düşünülmelidir.
Antitrombotik tedavi
PKG’e giden NSTE-AKS hastalarında, Tikagrelor yerine Prasugrel düşünülmelidir.
Koroner anatomisi bilinmeyen ve erken invaziv tedavi planlanan hastalara bir P2Y12 reseptör inhibitörü ile rutin ön tedavi uygulanması tavsiye edilmez.
Erken bir invaziv stratejiye planlanmayan NSTE-ACS’li hastalarında, kanama riskine bağlı olarak bir P2Y12 reseptör inhibitörü ile ön tedavi düşünülebilir.
P2Y12 inhibitörü tedavisinin azalması (örn. Prasugrel veya ticagrelor’dan klopidogrele geçiş), özellikle güçlü trombosit inhibisyonu için uygun olmadığı düşünülen AKS hastaları için alternatif bir ikili antitrombosit tedavi stratejisi olarak düşünülebilir. Bu azalma, hastanın risk profiline, klinik durumuna ve ilgili testlerin mevcudiyetine, trombosit fonksiyon testi veya CYP2C19 genotiplemesi rehberliğinde yapılabilir.
AF’si olan hastalarda (erkeklerde CHA2DS2-VASc skoru ≥1 ve kadınlarda ≥2), kısa süreli üçlü antitrombotik tedaviden sonra (akut olaydan itibaren 1 haftaya kadar), ikili antiplatelet tedavisi, inmeyi önlemek için önerilen dozda NOAC ve tek oral antitrombosit ajan (tercihen klopidogrel) kullanılarak varsayılan strateji olarak önerilmektedir.
OAK’larla tedavi edilen hastalarda antitrombosit tedavinin 12 ay sonra kesilmesi önerilir.
OAK ve tikagrelor veya prasugrel içeren ikili antitrombotik tedavi, kullanılan stent türünden bağımsız olarak orta veya yüksek stent trombozu riski olan hastalarda OAK, aspirin ve klopidogrel’in olduğu üçlü antitrombotik tedaviye alternatif olarak düşünülebilir.
İnvaziv tedavi
Aşağıdakilerden herhangi birine sahip hastalarda 24 saat içinde erken bir invaziv strateji önerilir.
-NSTEMI teşhisi.
-Devam eden iskemiyi düşündüren dinamik veya muhtemelen yeni bitişik ST / T segment değişiklikleri.
-Geçici ST segment yükselmesi.
-GRACE risk skoru> 140.
Düşük riskli olduğu düşünülen hastalarda koroner arterde tıkanıklık saptanması durumunda uygun iskemi testinden sonra elektif invaziv strateji veya koroner bilgisayarlı tomografi anjiyografi yapılması önerilir.
Hastane dışı kardiyak arrest sonrası başarılı bir şekilde yeniden canlandırılan ST segment yükselmesi olmayan hemodinamik olarak stabil hastalarda acil durumdan farklı olarak gecikmiş anjiyografi düşünülmelidir.
Kardiyojenik şoku olmayan ve çoklu damar KAH olan NSTE-AKS hastalarında tam revaskülarizasyon düşünülmelidir.
Çoklu damar hastalığı olan NSTE-AKS hastalarında PKG sırasında tam revaskülarizasyon düşünülebilir.
FFR kılavuzluğunda, NSTE-AKS’a neden olmayan lezyonların revaskülarizasyonu indeks PKG sırasında yapılabilir.
ÖNERİLERDEKİ DEĞİŞİKLİKLER
2015
2020
TANI
Hs-cTn testleri mevcutsa, 0 saat ve 3 saatte hızlı bir dışlama (rule-out) protokolü önerilir.
Doğrulanmış bir 0 saat / 3 saat algoritmasına sahip bir hs-cTn testi mevcutsa, 0 saat ve 3 saat kan örneklemesi ile hızlı bir dışlama ve dahil etme protokolü düşünülmelidir.
Düşük- orta düzeyde KAH olasılığı ve kardiyak troponin ve / veya EKG’nin sonuçsuz kaldığı durumlarda AKS’yi dışlamak için invazif anjiyografiye bir alternatif olarak MDCT koroner anjiyografi, düşünülmelidir.
Düşük-orta düzeyde KAH olasılığı halinde ve kardiyak troponin ve / veya EKG normal veya sonuçsuz olduğunda AKS’yi dışlamak için invaziv anjiyografiye bir alternatif olarak CCTA önerilmektedir.
Düşük kardiyak aritmi riski taşıyan NSTEMI hastalarında 24 saate kadar monitörize takip veya PKG (hangisi önce gelirse) düşünülmelidir.
Düşük kardiyak aritmi riski olan NSTEMI hastalarında 24 saate kadar veya PKG’ye kadar (hangisi önce gelirse) ritim izlemesi önerilir.
Orta-yüksek kardiyak aritmi riski olan NSTEMI hastalarında> 24 saat monitörize takip düşünülmelidir.
Kardiyak aritmi riski yüksek olan NSTEMI hastalarında> 24 saat monitörize takip önerilir.
RİSK DEĞERLENDİRMESİ
Prognoz tahmini için önerilen risk skorlarının kullanılması önerilir.
Prognozu tahmin etmek için GRACE risk skoru modelleri dikkate alınmalıdır.
FARMAKOLOJİK TEDAVİ
PKG sırasında UFH ilave olarak GP IIb / IIIa inhibitörlerine alternatif olarak Bivalirudin (0.75 mg / kg i.v. bolus, ardından işlemden sonra 4 saate kadar 1.75 mg / kg / saat) önerilir.
Bivalirudin, UFH’ye bir alternatif olarak düşünülebilir.
Hastanın iskemik ve kanama risklerinin dikkatli bir şekilde değerlendirilmesinden sonra aspirine ek olarak P2Y12 inhibitörü uygulaması 1 yıl boyunca düşünülebilir.
Yüksek iskemik olay riski olan ve yaşamı tehdit eden kanama riski olmayan hastaların uzun süreli ikincil korumaları için aspirine ikinci bir antitrombotik ajan eklenmesi düşünülmelidir.
Class I
Class IIa
Class IIb
AKS = akut koroner sendromlar; AF = atriyal fibrilasyon; BNP = B tipi natriüretik peptit; KAH = koroner arter hastalığı; CCTA =koroner bilgisayarlı tomografi anjiyografi; CHA2DS2-VASc =Konjestif kalp yetmezliği, Hipertansiyon, Yaş> _75 yaş (2 puan), Diyabet, İnme (2 puan) Vasküler hastalık, Yaş 65-74, Cinsiyet kategorisi (kadın); CK = kreatin kinaz; CK-MB = kreatin kinaz miyokardiyal bant; FFR = fonksiyonel akım rezervi; MDCT = multidedektör bilgisayarlı tomografi; NSTE-ACS = ST segment yükselmesiz akut koroner sendrom; NSTEMI = ST segment yükselmesiz miyokardiyal enfarktüs; NT-proBNP = N-terminal pro-B-tipi natriüretik peptit; OAK = oral antikoagülasyon / antikoagülan; PKG = perkütan koroner girişim; UFH = anfraksiyone heparin.
Myocardial Infarction with Non-Obstructive Coronary Arteries (MINOCA)
- Koroner arter tıkanıklığı olmaksızın MI varlığı, anjiografide oklüzyon saptanmayan hastalar için uzun yıllar önce tanımlanmış.
- Tıkayıcı KAH’ı olan hastalara nazaran, MINOCA tanısı alan NSTE-AKS hastaları genelde daha genç ve çoğunlukla kadın olmakla birlikte, daha az oranda diyabetik, hipertansif ve dislipedimik olma eğiliminde. Bu durum, aterosklerotik olmayan etyolojilerin (psikososyal, insülin direnci, inflamasyon) varlığını öne sürmekte.
- Tıkayıcı KAH’ı olan hastalara göre prognozları daha iyi olsa da, benzer yaş ve cinsiyetteki diğer sağlıklı kişilere göre sağkalımoranları daha düşüktür.
ESC’ye göre MINOCA kriterleri :
- “3. Evrensel MI tanımları”’na göre AMI kriterlerini sağlaması
- Anjiografide, major epikardiyal damarlarda ³%50 lezyonun saptanmadığı, kılavuzlara göre tıkanıklık olmadığı kabul edilen koroner arterler
- Akut prezentasyonun nedeni olabilecek, daha bariz alternatif bir tanı varlığı olmaması
- ESC MINOCA kriterlerine göre, diğer iskemik olmayan durumların yanı sıra, miyokardit tako-tsubo sendromu hastaları da bu tanım içerisine giriyor.
- AHA’nın önerdiği MINOCA tanımı kriterlerine göre, miyokardit tako-tsubo sendromu bu tanım içerisine girmiyor.
AHA’nın MINOCA kriterleri şu şekilde :
- Akut MI (“4. Evrensel MI tanımları”ndan modifiye edilmiş) :
En az bir değerin üst referans limitin 99. Persentilinin üzerinde olduğu, kardiyak troponinde artış veya azalmanın tespiti
Aşağıdakilerden en az biri ile gösterilebilen klinik infarktüs kanıtı:
-Myokard iskemi semptomları
-Yeni iskemik elektrokardiyografik değişiklikler
-Patolojik Q dalga oluşumu
-İskemik nedene bağlı canlı miyokard dokusunda yeni gelişen kayıp veya yeni bölgesel duvar hareket kusuru görüntüleme varlığı
-Otopside veya anjiografide koroner trombüs tanımlanması - Anjiografide tıkalı olmayan koroner arterler
Anjiografide major epikardiyal damarlaın hiçbirinde tıkayıcı hastalık (³%50) saptanmaması
Aşağıdaki hastaları kapsar :
-Normal koroner arterler (anjiografide stenoz yok)
-Lumende hafif düzensizlikler (anjiografik stenoz <%30)
-Ilımlı koroner aterosklerotik lezyonlar (stenoz >%30 ancak <%50) - Klinik prezentasyon için spesifik bir alternatif tanı olmaması
Sepsis, pulmoner emboli, miyokardit gibi iskemik olmayan nedenleri kapsar ancak bunlarla sınırlı değildir.
MINOCA için Öneriler
- Araştırma tanısı MINOCA olan tüm hastaların tümünde, gerçek MINOCA’yı alternatif tanılardan ayırmak için tanısal algoritm kullanılmalıdır (IC)
- Belirgin bir altta yatan nedeni olmayan tüm MINOCA hastalarında kardiyak MR çalışılması önerilir.(IB)
- Başlangıçta MINOCA tanısı alan ve altta yatan nedenin saptandığı hastalar, altta yatan hastalığa özel kılavuzlara göre yönetilmelidir. (IC)
- Bilinmeyen nedenli MINOCA tanısı alan hastalar aterosklerotik hastalık için ikincil korunma kılavuzlarına göre yönetilebilir. (IIbC)
ST segment yükselmesiz akut koroner sendrom şüphesi olan hastalarda tanı, risk sınıflaması, görüntüleme ve monitörüze takip için öneriler
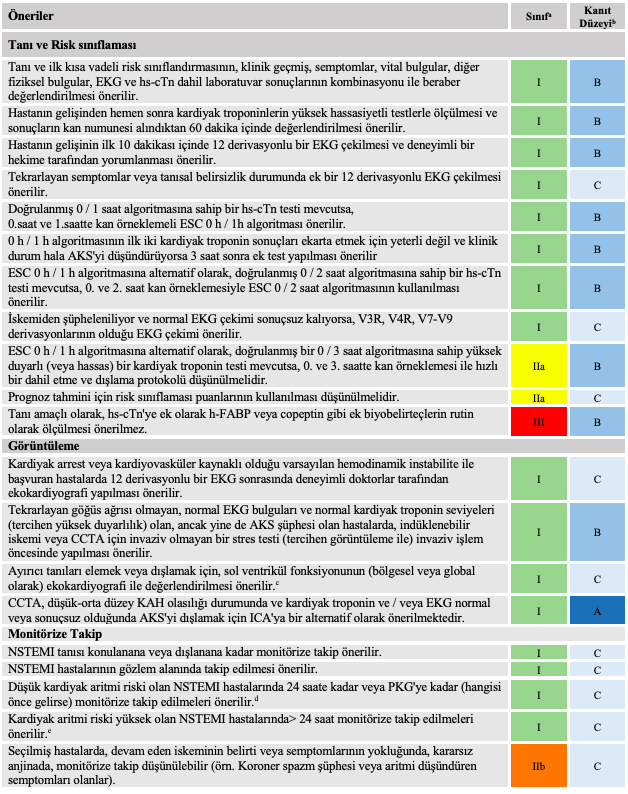
Prognostik sınıflandırma için biyobelirteç ölçümlerine ilişkin öneriler

Perkütan koroner müdahale sırasında Yüksek Kanama Riski için Akademik Araştırma Konsorsiyumuna göre yüksek kanama riski için Majör ve Minör kriterler (en az bir majör veya iki minör kriter karşılanırsa kanama riski yüksektir)

Hızlı ‘dahil etme’(rule-in) ve ‘dışlama’(rule-out) algoritmaları
- Hem acil serviste kalış süresini azaltmak hem de tanıdaki gecikmeyi önlemek amacıyla hs-cTn testlerinin (daha yüksek duyarlılıkları ve tanısal doğrulukları nedeniyle) kullanımı önerilmiştir.
- 0 h/ 1 h algoritmasının (en iyi seçenek, 0.saat ve 1.saat kan alımı) veya 0 h/ 2 h algoritmasının (ikinci en iyi seçenek, 0.saat ve 2.saat kan alımı) kullanılması önerilir.
- 0 h/ 1 h ve 0 h/ 2 h algoritmaları iki görüşe dayanır: birincisi, hs-cTn sürekli bir değişkendir ve MI olasılığı artan hs-cTn değerleri ile artar, ikinci olarak, 1saat ve 2 saat içindeki troponin seviyelerin erken mutlak değişiklikleri, 3 saat ve 6 saat üzerindeki mutlak değişimlerin yerine kullanılabilir.
- 0 h / 1 h ve 0 h / 2 h algoritmalarındaki eşik değerleri (cut-off concentrations) teste özgüdür.

*Hastanın geliş anında alınan alınan hs-cTn konsantrasyonu çok düşük ise NSTEMI göz ardı edilebilir.
*Hs-cTn konsantrasyonun düşük başlangıçlı olması veya ilk 1 saat içinde anlamlı bir artışın olmaması halinde NSTEMI göz ardı edilebilir.
Başvuru sırasındaki hs-cTn konsantrasyonu orta derece yüksekse veya hs-cTn konsantrasyonları ilk saat içinde anlamlı artış gösteriyorsa, hastaların NSTEMI olasılığı yüksektir.
Hs-cTn konsantrasyonlarının eşik değerleri teste özgüdür.
0 sa / 1 sa ve 0 sa / 2 sa algoritmalarında ng / l cinsinden teste özgü eşik değerleri
| 0 h/1 h algoritması | Çok düşük | Düşük | 1hΔ yok | Yüksek | 1hΔ |
| hs-cTn T (Elecsys; Roche) | <5 | <12 | <3 | ≥52 | ≥5 |
| hs-cTn I (Architect; Abbott) | <4 | <5 | <2 | ≥64 | ≥6 |
| hs-cTn I (Centaur; Siemens) | <3 | <6 | <3 | ≥120 | ≥12 |
| hs-cTn I (Access; Beckman Coulter) | <4 | <5 | <4 | ≥50 | ≥15 |
| hs-cTn I (Clarity; Singulex) | <1 | <2 | <1 | ≥30 | ≥6 |
| hs-cTn I (Vitros; Clinical Diagnostics) | <1 | <2 | <1 | ≥40 | ≥4 |
| hs-cTn I (Pathfast; LSI Medience) | <3 | <4 | <3 | ≥90 | ≥20 |
| hs-cTn I (TriageTrue; Quidel) | <4 | <5 | <3 | ≥60 | ≥8 |
| 0 h/2 h algoritması | Çok düşük | Düşük | 2hΔ yok | Yüksek | 2hΔ |
| hs-cTn T (Elecsys; Roche) | <5 | <14 | <4 | ≥52 | ≥10 |
| hs-cTn I (Architect; Abbott) | <4 | <6 | <2 | ≥64 | ≥15 |
| hs-cTn I (Centaur; Siemens) | <3 | <8 | <7 | ≥120 | ≥20 |
| hs-cTn I (Access; Beckman Coulter) | <4 | <5 | <5 | ≥50 | ≥20 |
| hs-cTn I (Clarity; Singulex) | <1 | TBD | TBD | ≥30 | TBD |
| hs-cTn I (Vitros; Clinical Diagnostics) | <1 | TBD | TBD | ≥40 | TBD |
| hs-cTn I (Pathfast; LSI Medience) | <3 | TBD | TBD | ≥90 | TBD |
| hs-cTn I (TriageTrue; Quidel) | <4 | TBD | TBD | ≥60 | TBD |
Bu sınırlar, yaş ve böbrek fonksiyonuna bakılmaksızın geçerlidir. 75 yaşın üzerindeki hastalar ve böbrek fonksiyon bozukluğu olan hastalar için optimize edilmiş sınırlar değerlendirildi, ancak bu evrensel sınırlamalara kıyasla güvenlik ve etkinlik arasında daha iyi denge sağladığı tutarlı bir şekilde gösterilmedi. Ek analizler için algoritmalar geliştirme aşamasındadır. hs-cTn = yüksek hassasiyetli kardiyak troponin; TBD = belirlenecek2
Kaynaklar
- 1.Debabrata M. https://www.acc.org/latest-in-cardiology/ten-points-to-remember/2020/08/28/20/42/2020-esc-guidelines-for-acute-coronary-syndromes-esc-2020. acc.org. Published August 29, 2020. Accessed October 15, 2020. https://www.acc.org/latest-in-cardiology/ten-points-to-remember/2020/08/28/20/42/2020-esc-guidelines-for-acute-coronary-syndromes-esc-2020
- 2.Collet J-P, Thiele H, Barbato E, et al. 2020 ESC Guidelines for the management of acute coronary syndromes in patients presenting without persistent ST-segment elevation. European Heart Journal. Published online August 29, 2020. doi:10.1093/eurheartj/ehaa575


1 Yorum
Merhaba elinize sağlık…”Prognostik Sınıflandırma Için Biyobelirteç Ölçümlerine Ilişkin Öneriler” tablosundaki önerilerin sınıf ve kanıt düzeyleri yanlış yazılmış sanırım.